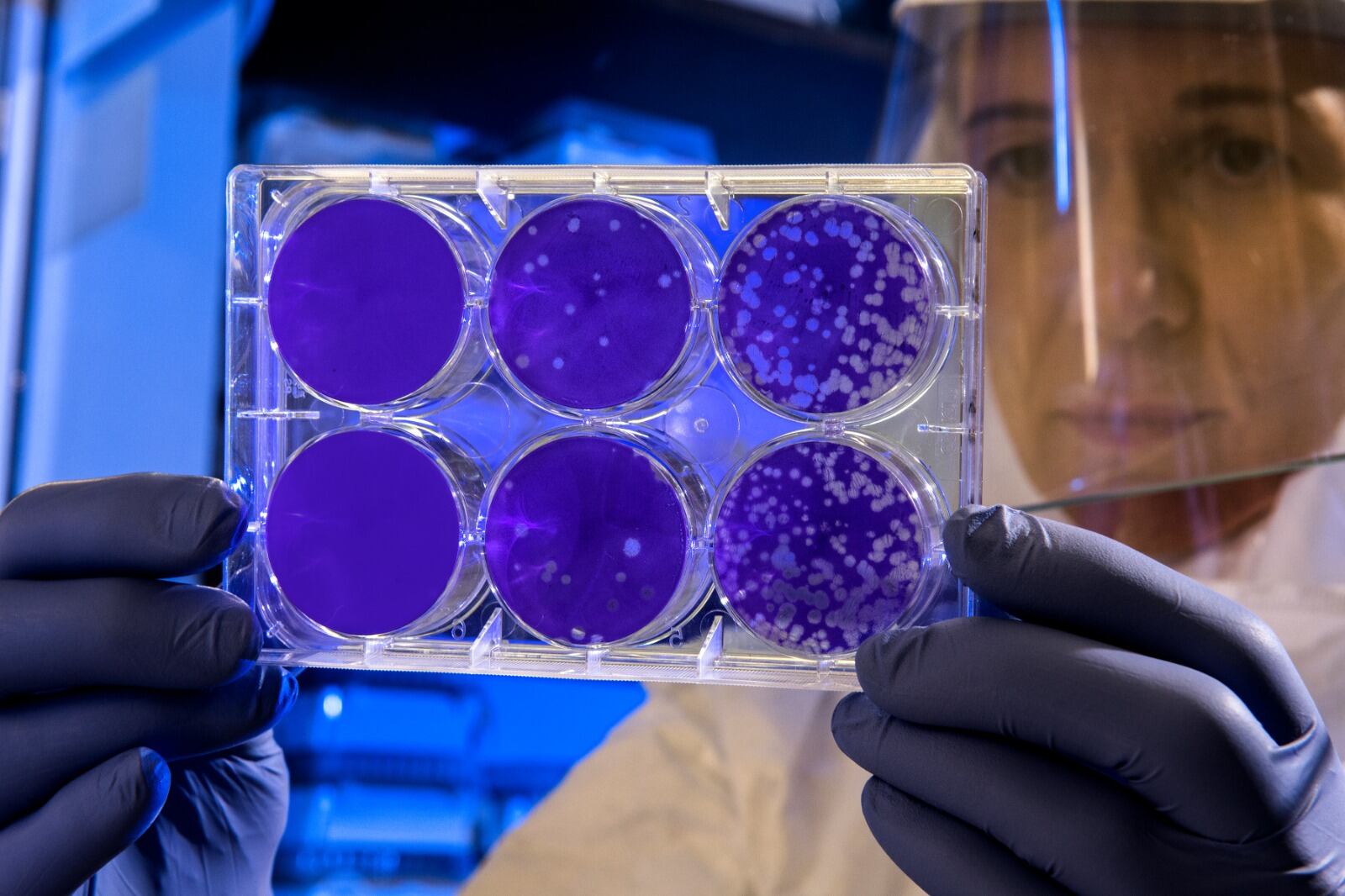
Servirían para reducir el rechazo en los trasplantes
Investigadores de la UBA trabajan en la creación de órganos bioartificiales
Las matrices son generadas con células humanas. Se busca reducir el rechazo en los trasplantes de órganos y para ser empleados como plataformas de pruebas personalizadas de medicamentos y tratamientos. También contribuiría a disminuir la problemática de la escasez de donantes.